脳深部刺激療法&破壊術|2つのパーキンソン病手術法
現在のパーキンソン病治療の主流は、薬物療法です。
ですが、パーキンソン病が進行すると、薬だけで症状を改善するのが困難なケースが多くなります。また、長い間薬物療法を続けていると、薬の副作用で「ウェアリング・オフ(薬が効かない時間)」や「ジスキネジア(不随意運動)」などが現れてきます。
このように、薬物療法が限界にきている患者さんや副作用の為に薬が飲めない患者さんにとって、手術は1つの治療の選択肢になります。
ここでは、パーキンソン病の手術についてその方法や効果、適応条件、安全性・危険性について解説していますので、是非参考にして下さい。
パーキンソン病の手術方法は2種類

パーキンソン病が進行し、薬物療法で症状を改善させことが困難な場合、手術療法が検討されます。
パーキンソン病の手術療法は、脳の運動に関わる神経回路をピンポイントで破壊したり刺激したりして、パーキンソニズム(パーキンソン病の症状)を改善する「定位脳手術」と呼ばれるものです。定位脳手術は、「破壊術」「脳深部刺激療法」の2種類の方法に分かれます。それでは、パーキンソン病治療の歴史とともに、この2つの方法について説明していきます。
1.破壊術|脳の神経回路の一部を壊す手術
1950年代に盛んに実施されていたのが「破壊術」というパーキンソン病の外科手術です。破壊術とは、脳の中の神経回路の一部を壊し症状の改善を図る手術です。
ですが、破壊術は、嚥下障害や構音障害などの合併症の危険性が高く、また当時は、CTやMRIなどの画像診断技術もなかった時代なので、非常にリスクが高い手術でした。
しかし、1960年代にこの状況を一新させ、パーキンソン病の治療を進歩させる画期的な薬が登場しました。この薬は、レボドパという抗パーキンソン病治療薬です。レボドパによる治療効果は、それまでのどんな治療法と比較しても圧倒的に高い効果が得られたため、パーキンソン病治療の主流は一気に薬物治療に移行しました。
そして、1970年になると危険性を伴う「破壊術」による手術は大幅に減っていきました。
2.脳深部刺激療法|脳の神経回路を電気的に刺激する手術
ですが、薬物療法の要であるレボドバにも弱点がありました。レボドパの弱点とは、副作用や効き目の限界があるということです。長い間、レボドパを使い続けるとジスキネジア(不随意運動)やウェアリング・オフ(薬効が効きにくい時間)といった問題が現れてくるのです。
そこで、1990年代に薬物療法以外の治療の選択肢として、新しい手術方法「脳深部刺激療法(Deep Brain Stimulation =DBS)」が登場しました。
ここ日本でも2000年に、脳深部刺激療法が保険適用になりました。現在、約7000人のパーキンソン病患者が脳深部刺激療法を受けています。
ここからは、現在パーキンソン病の手術療法の主流である「脳深部刺激療法」にスポットを当てていきたいと思います。
脳深部刺激療法(DBS)とは
脳深部刺激療法(DBS)とは、脳の中に電極、胸部に刺激装置を埋め込み、両者をリード線で繋いで脳に電気刺激を与える方法です。
手術方法
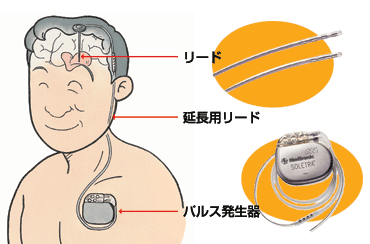
出典:社会医療法人厚生会 木沢記念病院
脳深部刺激療法の手術は次のような流れで行われます。
- 脳の刺激部位の決定(定位脳手術用フレームを頭部に装着し、CT・MRIで画像撮影)
- 脳に電極を挿入する(CT・MRI画像を基に、直径14㎜程度の穴をあけ、脳の深部にDBSリードよりも細い電極を挿入する)
- 刺激テストを行う(体外式の刺激試験装置で刺激テストを実施し、問題がなければDBSリードを埋め込む)
- 胸部に電線に電気信号(パルス)を送る刺激装置(パルス発生器)を埋め込み、リードと接続する
手術では局所麻酔後、正確にDBSリードを挿入する為に、頭部を「定位脳手術用フレーム」といいう器具で固定します。そして、リードの挿入の為に、頭蓋骨に直径14㎜程度の小さな穴をあけ、リードよりも細い電極を挿入して脳の電気活動を確認します。この際、患者さんは医師の指示に合わせて「声を出したり、手足を動かしたり」して電気刺激がきちんと目標位置を刺激しているかどうかをテスト確認します(振戦や固縮、副作用が改善されない場合は、手術を中断します)。
電気刺激がしっかりと届いていることを確認した後、リードを挿入します。リードが脳内の正しい位置に収まったことが確認できたら穴を塞ぎます。その後、刺激装置(パルス発生器)を胸に埋め込む手術を全身麻酔で行います。そして、脳の側頭部の樋具の下にケーブルを通してリードと刺激装置を繋ぎます。
手術時間は、およそ5時間(DBSリードの埋め込みが約4時間、パルス発生器の埋め込みは約1時間)です。また、入院期間は3週間程です。
術後すぐに、電気刺激の強さや時間などを最適な状態にするための調整が行われます。そして、数回通院して最適な状態に調整します。刺激のオン・オフは患者さん自身がコントローラーを使って行えます。
効果

薬は有効成分が胃や腸で吸収され、脳に運ばれ効果を発揮します。ですので、夜間など服用後時間が経過して有効成分の血中濃度が下がってくると、効き目が落ちてきます。一方、脳深部刺激療法(DBS)は、24時間刺激が送れるので、1日中一定の効果が得られるというメリットがあります。
この手術を行うと振戦、筋固縮、無動などの症状が改善するとされています。また、ウェアリング・オフが改善したり、服薬する薬の量が減らしたりできる場合もあります。
| 改善が期待できる症状 | 改善が期待しにくい症状 |
|---|---|
| ジスキネジア | 言語障害 |
| ウェアリング・オフ | 嚥下障害 |
| 振戦 | 姿勢反射障害 |
| 筋固縮 | 自律神経症状 |
| 動作緩慢 | 精神症状 |
| すくみ足 | |
| 薬の減量 |
ただし、悪までも手術の効果は、症状の軽減にとどまり、パーキンソン病を完治させたり、病気の進行そのものを食い止めたりすることは出来ません。
手術が適用する人・しない人
脳深部刺激療法は、次のような人に適用される手術です。
- 過去に薬物療法での効果が認められた人で、術前にも効果が継続している人(効果の程度は問わない)
- 薬物療法が十分に行われているが、症状が改善していない人
- 「若年性パーキンソン病」患者といった、今後も長い間病気と付き合っていく必要がある人
- 全身の状態が良好である人
逆に、次のような人は適応外の手術です。
- パーキンソン症候群(パーキンソン病以外)
- 高齢者(75歳以上)、高度の認知症、高度脳委縮、高度の精神症状
- オン状態でも寝たきりになるほどパーキンソン病が重度の患者
- 薬物療法で期待した効果が得られず、ジスキネジアやウェアリング・オフといった副作用が強い人
手術の安全性と危険性+術後の注意点

脳深部刺激療法(DBS)は、破壊術に比べると安全性が高く、手術としての難易度もそれほど高くはありません。
しかし、いくら安全性が高い手術だからといっても、脳に触れたり、体内に異物を埋め込むわけですから、感染症などの合併症にかかる危険性はあります。
主な脳深部刺激療法のリスクと副作用
しかし、刺激装置の電池の寿命は約5年間なので、電池の寿命が近づいてきた時には、刺激装置の交換手術を受ける必要があります。
患者さんへの負担は、「破壊術」と比較して軽い手術ですが、脳の中の刺激するべきポイントを外すことなくDBSリードを差し込む技術が必要で、非常に精密さが要求される手術です。
脳深部刺激療法(DBS)の副作用
- 感染症
- てんかん発作
- めまい
- しびれや筋収縮
- ジスキネジアなどの運動障害
- 視覚障害(複視など)
- 構音障害
また、脳深部刺激療法を受けた患者さんは、刺激装置が電磁波や電流の影響を受けることがあるので 誤作動しないよう携帯電話やスマートフォン等の電子機器を身体から離すといったことに気を付ける必要があります。
まとめ
実際のところ、近年、効果の高い薬が続々と開発されていて、服薬で症状をコントロールできることも多いので、外科手術を選択される患者さんはそれほど多くありません。
しかし、最近のヨーロッパでの臨床試験では、パーキンソン病の初期の段階から脳深部刺激療法を実施した方が良いのではないという論文もあります。「薬物療法の人よりも、DBSを併用した方が運動症状などの改善でき、問題になるような副作用もでなかった」とする趣旨の論文もあります。
したがって、脳深部刺激療法のメリットとデメリットをしっかりと理解し、本人の年齢や症状などを総合的に判断・納得した上で、手術を受けることが大切です。
コメント