関節リウマチの検査と診断

関節リウマチが疑われる場合は『どんな検査』を行い、『どんな基準』に照らし合せて診断されるのでしょうか?
「医師でもない素人が、関節リウマチの検査法や診断基準について、知らなくても良い」という意見もあると思います。ですが、こうした知識を頭に入れておくことには、患者側にとって大きなメリットがあります。
- 医師の診断が絶対に正しいものとは限らない。
- 病気の特徴がわかり、早い時期に病気の兆候を自覚できる。
- 関節リウマチは治療の開始が早ければ早いほど、より高い効果が望める病気。
このような理由から、関節リウマチの検査や診断について知っておくことは、病気の早期発見やセカンドオピニオンを求める際に役立ちます。
関節リウマチの診断はあらゆる角度から総合判断
関節リウマチの診断基準はない?

実は「絶対関節リウマチ」と診断できるような検査法や診断基準は、今のところ存在しません。
なぜなら、「この症状や物質が見つかれば、必ず関節リウマチである」と診断できる”決め手”となるようなものが存在しない為です。つまり、関節リウマチは、一定の基準に合う合わないの違いだけで判断できるような病気ではないということです。
したがって、正しく関節リウマチを診断するためには”問診”や”触診”、”画像検査”、”血液検査”、”尿検査”など複数の材料を元に、総合的に判断する必要があります。
早期の鑑別診断が治療の鍵
関節リウマチは治療の開始が早ければ早いほど、予後が良くなる病気です。したがって、なるべく早く関節リウマチかどうか診断してもらい適切な治療を受ける必要があります。
しかし、関節リウマチに見られる”関節の痛みや炎症”や”貧血”、”倦怠感”などの症状は、他の多く病気でも現れます。さらに、早期の関節リウマチになるほど、病気の特徴が見えづらく、他の病気との鑑別が困難になります。
特に、関節リウマチを含む膠原病の中には、関節リウマチとよく似た症状が現れやすいです。
| 膠原病の仲間 | 全身性エリテマトーデス | 皮膚筋炎・多発性筋炎 |
|---|---|---|
| 強皮症 | シェーグレン症候群(乾燥症候群) | |
| 混合性結合組織病(MCTD) | ||
| そのほかの病気 | 変形性関節症 | 乾癬性関節炎 |
| 関節リウマチ性多発筋痛症 |
膠原病とは次の3つの要素がみられる病気です。
- 細胞の結合組織に炎症が起こる。
- 関節や筋肉に痛みやこわばりが出る。
- 免疫の異常が見られる。
関節リウマチの新分類基準(2010)

先ほど、関節リウマチの「診断基準」は存在しないお伝えしましたが、他の病気と見分けるための「分類基準」なら存在します。
現在、広く用いられている関節リウマチの分類基準は、2010年に「ヨーロッパリウマチ学会(EULAR)」と「アメリカリウマチ学会(ACR)」により共同発表された基準です。この分類基準は、”早期に関節リウマチを発見すること”を目的に作成されており、骨びらん(ただれ=骨破壊の前駆症状)などの明らかな関節の変形が生じる前でも診断が可能です。
なお、この分類基準の対象者は、少なくとも1つ以上明らかに腫れている関節(滑膜炎)があり、他に当てはまる病気がないことが明らかな方です。
2010年の新分類基準では、次の4項目を問診と検査で確認します(各項目については、下で詳しく説明しています)。
| スコアリング | 点数 | |
|---|---|---|
| 腫れまたは痛みのある関節の数 | 大関節の1ヶ所 | 0 |
| 大関節の2〜10ヶ所 | 1 | |
| 小関節の1〜3ヶ所 | 2 | |
| 小関節の4〜10ヶ所 | 3 | |
| 最低1つの小関節を含む11ヶ所以上 | 5 | |
| 血液検査による免疫異常 | リウマトイド因子、抗CCP抗体の両方が陰性 | 0 |
| リウマトイド因子、抗CCP抗体のいずれかが低値陽性(正常値上限の3倍まで) | 2 | |
| リウマトイド因子、抗CCP抗体のいずれかが高値陽性(正常値上限の3倍超) | 3 | |
| 血液検査による炎症反応 | C反応タンパク(CRP)もしくは赤血球沈降速度(ESR)の両方が正常 | 0 |
| C反応タンパク(CRP)もしくは赤血球沈降速度(ESR)のいずれかが異常高値 | 1 | |
| 症状の持続時間 | 6週間未満 | 0 |
| 6週間以上 | 1 | |
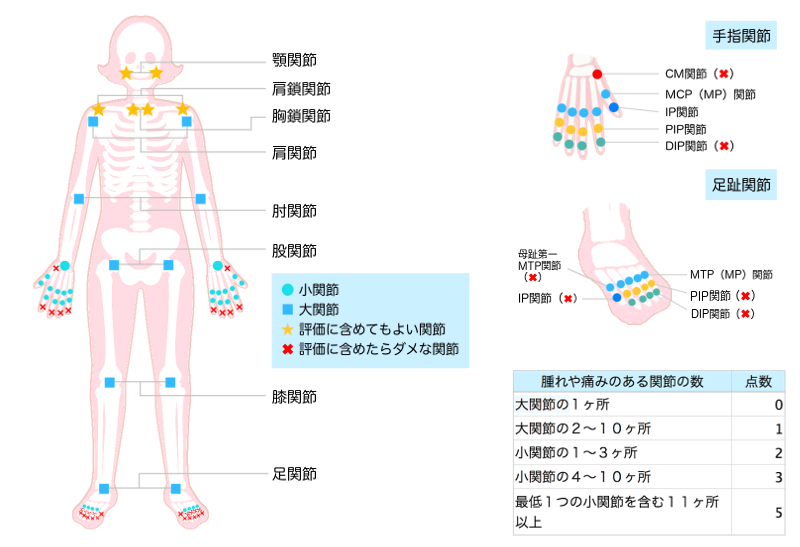
- 大関節・・・肩、肘、股、膝、足関節
- 小関節・・・手指、足趾の関節、手関節
- 顎関節や肩鎖関節も評価の対象に含めて良い
- 「DIP関節(手や足の指の第一関節)」、「第1CM関節(手の親指の付け根の関節)」、「第1MTP関節(足の親指の付け根の関節)」は評価対象外です。
そして、全4項目を足して合計点を出し、関節リウマチに分類されるかどうか判断する目安とします。
関節リウマチと診断するには、合計点6点以上が必要とされています。ただし、あくまでもこれは分類基準なので、”6点未満だからと関節リウマチではない”と断定はできません。また、その逆も然りです。
それでは、ここからは関節リウマチかどうか調べる時に実施される診察や検査について見ていきましょう。まずは、分類基準にある「腫れや痛みのある関節数」や「血液検査」について、次により正確に関節リウマチを診断する為に必要な「画像検査」などついて説明していきます。
※従来の分類基準(1987年のアメリカリウマチ学会)は、関節破壊がある程度進行しないと診断がつかないものでした。新基準は骨びらんなどの異常が生じる前でも、腫れや痛み、血液検査から診断が可能です。
診察
腫れや痛みのある関節数
- 大関節・・・肩、肘、股、膝、足関節
- 小関節・・・手指、足趾の関節、手関節
- 顎関節や肩鎖関節も評価の対象に含めて良い
- 「DIP関節(手や足の指の第一関節)」、「第1CM関節(手の親指の付け根の関節)」、「第1MTP関節(足の親指の付け根の関節)」は評価対象外です。
関節リウマチの分類基準では、「腫れや痛みのある関節数」を数える上で、全ての関節が評価対象となるわけではありません。
評価対象となる関節は、上図の通りです。
症状の持続期間
また、今の症状がどれくらいの期間続いているかも問診により確認します。
検査
血液検査
血液検査は、関節リウマチの診断に役立つだけでなく、治療の効果を測定するのためにも定期的に実施されます。
関節リウマチの血液検査にはいくつかの種類が存在します。その中でも注目したいのが、関節リウマチの分類基準で利用される「免疫検査」と「炎症検査」です。
| 検査法 | 検査項目 |
|---|---|
| 炎症検査 | 赤沈、CRP |
| 免疫検査 | リウマトイド因子、抗CCP抗体 |
関節リウマチは、”免疫(体を外敵から守るためのシステム)の異常”により、関節内に”炎症反応”が起こる病気です。そこで血液検査では、免疫異常や炎症反応に関わる物質の有無を調べます。
ただし、これらの検査は、他の膠原病や呼吸器疾患、細菌性の関節炎、がん、結核、糖尿病、健康な人でも陽性になることもあり、また陰性でも関節リウマチになる人も存在する為、絶対的な基準とはなりません。
免疫検査
関節リウマチでは、免疫システムの異常により本来攻撃対象ではないはずの滑膜を異物として攻撃します。そこで、免疫システムに異常が起こっていないか「抗体」という物質の量を調べます。
- 抗原
- 免疫反応の攻撃目標となる物質。
- 抗体
- 抗原にくっつき無毒化したり、溶解したりする物質。
免疫異常を示す指標として「リウマトイド因子」と「抗シトルリン化ペプチド抗体(抗CCP抗体)」という2つの物質に注目します。
| リウマトイド因子検査 |
「リウマトイド因子(RF)」の量を測る検査です。リウマトイド因子とは、免疫反応で重要な働きをするIgG(免疫グロブリンG)を抗原として反応する自己抗体の1つです。 関節リウマチのF患者さんの70~80%の人に、正常値を超えて多く検出され陽性反応を示します。一方で、残りの20~30%の人では陰性となります。なのでリウマトイド因子検査の特異度はあまり高くありません。 |
|---|---|
| 抗CCP抗体検査 |
「抗CCP抗体(抗シトルリン化ペプチド抗体)」の量を測る検査です。抗CCP抗体とは、シトルリン化タンパクを抗原として反応する自己抗体の1つです。 ”シトルリン化タンパク”とは、滑膜の炎症に関わるとされる物質です。抗CCP抗体は、関節リウマチの早期の段階でも発生するケースもあります。また、抗CCP抗体検査は特異度が80%以上と極めて高く、他の病気との鑑別診断に役立ちます。 |
※特異度とは、検査により特定の病気の有無をどれくらい正しく判定できるかを示す指標。
※抗CCP抗体検査の方が、リウマトイド因子検査よりも特異度が高く高い割合で関節リウマチを識別できます。
炎症検査
関節リウマチでは、関節で慢性的に炎症が起こっています。そこで、体内に炎症があるかどうか。その重症度はどのくらいかを血液検査で調べます。
炎症反応を示す指標として「赤血球沈降速度(血沈、赤沈、ESR)」と「CRP(C反応性タンパク)」の2つに注目します。
| 赤血球沈降速度検査(ESR) | 「赤血球沈降速度(血液中の赤血球がどれくらいのスピードで沈むか)」を計測する検査です。血液に抗凝固剤(血液が固まらないようにする薬剤)を加え、ガラス管の中で赤血球の沈降速度を調べます。炎症があると赤血球の数が減少するなどの理由から、赤血球沈降速度は速くなります。 |
|---|---|
| CRP(C反応性タンパク)検査 | 「CRP(C反応性タンパク)」という肝臓で作られる急性期反応物質の量を測定します。
CRPは炎症が起きると約2~3時間で急増します。一般的にCRPの値は、炎症の起こっている関節が多いほど、その関節が大きいほど、高くなります。 関節リウマチだけでなく、広く炎症の早期診断や組織の破壊を調べる目的で測定されます。 |
ここまでにご紹介した診察項目や検査法が、リウマチの新分類基準の評価項目です。
画像検査

関節リウマチが疑われる場合、多くの病院では画像検査を行います。
画像検査は、先の関節リウマチの分類基準には含まれていませんが、それでも関節リウマチを診断する上で重要な判断材料となります。さらに、病気の進行度や薬の効き目を確かめる上でもとても有効です。
関節リウマチの画像検査の種類
関節リウマチにおける画像検査の主流は、X線検査(レントゲン)です。しかし、最近はMRIやCT、超音波(エコー)などの検査を行うこともあります。
| X線検査(レントゲン) | 関節周囲の骨の萎縮、関節近くの骨のびらん、骨吸収、関節面の破壊、関節の脱臼などは読み取れますが、早期の滑膜の変化を見つけることは困難です。 |
|---|---|
| MRI検査 | 骨の中や関節の軟らかい組織も撮影でき、滑膜の炎症などの状態もかなり正確に評価できることから、早期の病変の発見に有効です。ただし、撮影に時間がかかり、一度にたくさんの関節は撮影できません。また、検査費が高額になるというデメリットもあります。 |
| 超音波検査(エコー) | プローブと呼ばれる装置を当て、関節を動かしながら組織の状態を診ることができます。骨びらんや滑膜の厚さ、骨の小さな傷、関節液の溜まっている様子なども調べることができ、早期の病変の発見に有効です(しかし、骨の中は見ることができません)。外来の診察室で気軽に使えるのが利点ですが、正確で綺麗な画像を映すには技術が必要です。 |
レントゲン検査で関節内の変化を確認
初期の関節リウマチは、滑膜のただれや肥厚が目立つ程度です。しかし、病状が進むにつれ骨の変形や破壊が起こってきます。例えば、次のような変化が確認できます。
- 骨粗鬆症
- 骨の密度が低下しスカスカになった状態。
- 亜脱臼
- 骨と骨とがズレた状態。
- 骨性強直
- 関節の骨同士がくっつき固定され、関節の運動が制限される病態。組織性と骨性がある。
- 筋萎縮
- 筋肉が痩せた状態。
画像検査はこれらの変化を撮影した映像から確認するのに役立ちます。
関節リウマチの進行度を4ステージに分類
関節や骨の破壊の進行段階は、X線検査などの画像診断により初期のステージⅠ〜末期のステージⅣまでの4ステージに病期分類されます。
| 重症度 | X線所見 | 筋萎縮 | 皮下結節腱鞘炎 | 関節変形 | 強直 |
|---|---|---|---|---|---|
| ステージⅠ(初期) | 骨や軟骨は破壊は見られませんが、軽い骨粗鬆症はあってもよい。 | なし | なし | なし | なし |
| ステージⅡ(進行期) |
骨粗鬆あり。 軽度の軟骨、軟骨下部の破壊が見られることも。 |
関節周囲のみ | あり又はなし | なし | なし |
| ステージⅢ(中期) |
骨粗鬆あり。 軟骨、軟骨下部の破壊あり。 関節の変形あり(亜脱臼、尺側変化、過伸展など。ただし、線維性強直、骨性強直はなし)。 |
広範囲 | あり又はなし | 亜脱臼、尺側変化、過伸展 | なし |
| ステージⅣ(末期) |
骨粗鬆あり。 軟骨、軟骨下部の破壊あり。 関節の変形あり(亜脱臼、尺側変化、過伸展など+線維性強直または骨性強直あり) |
広範囲 | あり又はなし | 亜脱臼、尺側変化、過伸展 | 線維性強直または骨性強直あり |
MRI、超音波エコーはより詳しく検査が可能
X線で撮影した映像では、早期の関節リウマチではハッキリとした変化が現れないこともあります。しかし、MRI検査や超音波検査では、X線検査で発見できないような”滑膜の炎症”が判別できるため関節リウマチの早期発見に役立ちます。さらには、治療開始後の効果を判定する上でも有用です。
ただ、画像から関節の状態を正しく把握するには、検査を実施する医師の経験も必要です。
関節液検査
関節液検査では、関節内を満たす液体である関節液を調べます。
関節液は、粘り気のある無色透明の液体で粘り気のあるヒアルロン酸などが含まれています。
滑膜に炎症が起きると、関節液が分泌され増加する一方で、ヒアルロン酸の濃度は薄まり粘り気が低下します。また、関節液は感染があると白く濁ります。関節液を抜いて検査すると、炎症性・非炎症性・感染性などが判別できます。
活動疾患性評価
関節リウマチの治療においては、病気の勢いつまり活動疾患性を検査することも大切です。
活動疾患性を調べることで、「病気の進行度」や「病気が治療前に比べてどう変化したか」を”評価”し、次の段階に向けた”目標設定”が行えます。また、治療方法や治療薬の選択にも役立ちます。関節リウマチの活動疾患性の検査としては、DAS28が広く用いられています。
尿検査
尿検査では、腎臓の機能が正常かどうか調べます。これは関節リウマチが続くと尿タンパク質の量が増加するためです。また、尿検査は、合併症や薬の副作用も調べることができます。
関節リウマチの疑いがあるなら、病院を受診しよう
関節リウマチは進行性の病気なので、早期に診断を受けることが重症化させない上で大変重要です。
「関節のこわばり」「痛みや腫れ」などの自覚症状がある場合は、できるだけ早く専門の医療機関を受診しましょう。リンク先では、関節リウマチの病院の探し方や問診時に尋ねられる内容などについて解説していますので合わせてご覧ください。
参考文献
- 一般社団法人日本リウマチ学会 ホームページ
- 公益財団法人日本リウマチ財団『リウマチ情報センター ホームページ』
- 山中 寿『関節リウマチのことがよくわかる本 (健康ライブラリーイラスト版)』
- 尾崎承一・福井次矢『関節リウマチ : 正しい治療がわかる本 (EBMシリーズ) 』
- 林泰史『スーパー図解 関節リウマチ』
コメント